
12. Dezember 2024, 16:26 Uhr | Lesezeit: 9 Minuten
Für die Prognose einer Erkrankung an Brustkrebs (Fachbegriff: Mammakarzinom) ist eine frühe Erkennung von höchster Bedeutung. Frauen sollten das Thema Vorsorge deshalb ernst nehmen. STYLEBOOK erklärt im Folgenden genauer, wie Brustkrebs entsteht, wer besonders gefährdet ist und was Sie zur Prävention tun können.
Jede achte Frau erkrankt im Lauf ihres Lebens an Brustkrebs, das zeigen Zahlen der Deutschen Krebsgesellschaft.1 Dabei liegt das durchschnittliche Erkrankungsalter von 64 Jahren etwas niedriger als bei anderen Krebsarten. Es gibt auch männliche Betroffene, doch bei ihnen ist Brustkrebs wesentlich seltener. Im Folgenden geht STYLEBOOK näher darauf ein, woran das liegt, und daneben auf Risikofaktoren für Brustkrebs sowie vor allem auf das Thema Vorsorge.
Übersicht
Entstehung von Brustkrebs
Um zu verstehen, wie ein Mammakarzinom entsteht, hilft es, den Aufbau der weiblichen Brust zu kennen. Sie setzt sich aus Binde- und Fettgewebe zusammen, in welches das für die Milchproduktion zuständige Drüsensystem eingebettet ist. Die Milchgänge verbinden die Drüsenläppchen mit der Brustwarze. In diesem vorderen Teil besonders, aber auch generell durch die gesamte Brust verläuft ein feines Lymphbahnensystem. Durch diese Lymphbahnen erfolgt der Abtransport von Zellabbauprodukten sowie von etwaigen Krankheitserregern. Zyklusbedingt, also durch den Einfluss von Hormonen, kommt es immer mal wieder zu Veränderungen des Verhältnisses der einzelnen Gewebearten. Später dann sind bestimmte Verschiebungen dauerhaft. Denn mit dem Alter nehmen Frauen an Fettgewebe innerhalb der Brust zu, der Anteil an Binde- und Drüsengewebe geht entsprechend zurück.2
Wenn einst gesunde Zellen innerhalb des Brustgewebes sich unkontrolliert vergrößern und zu einer Geschwulst ausbreiten, sprechen Ärzte von einem Tumor (lateinisch „tumor“, für „Schwellung“). Dieser kann gutartig bleiben oder sich zu einem bösartigen Tumor – Brustkrebs – entwickeln.
Auch interessant: Breast Implant Illness – wie Ihr Brustimplantat Sie krank machen kann
Die verschiedenen Arten von Brustkrebs
Die häufigsten Brusttumoren (75 Prozent der Fälle) sind invasive Karzinome ohne speziellen Typ (Invasive carcinoma of no special type, NST), früher „duktale Mammakarzinome“ genannt, die ihren Ursprung in den Milchgängen haben. Sie zeichnen sich durch ein knotiges Wachstum aus und sind dadurch zum Beispiel auf Ultraschallbildern relativ gut zu erkennen. Das lobuläre Mammakarzinom mit Ursprung im Brustdrüsenläppchen ist seltener und anders aufgebaut – bei ihm haften die Tumorzellen nicht aneinander.3
Von beiden Brustkrebsarten gibt es invasive und nichtinvasive Formen. Invasiv bedeutet in dem Fall, dass sich der Krebs auf umliegendes Gewebe ausgebreitet hat. Ein nichtinvasiver Brustkrebs ist dagegen auf das Ursprungsgewebe beschränkt und hat natürliche Gewebegrenzen noch nicht überschritten.
Auch interessant: Kommt bald ein Impfstoff gegen nicht-erblichen Brustkrebs?
Mögliche Ursachen / Risikofaktoren für Mammakarzinome
Konkrete Ursachen für Brustkrebs sind nicht bekannt. Man geht davon aus, dass bestimmte Risikofaktoren – insbesondere in Kombination – die Wahrscheinlichkeit einer Erkrankung erhöhen können.
Hormonelle Ursachen
Man weiß, dass die weiblichen Sexualhormone das Brustkrebsrisiko beeinflussen, und hier vor allem das Östrogen. Während der Schwangerschaft oder in der Pubertät reagieren spezielle Rezeptoren in den Brustzellen auf Hormone, indem sie das Wachstum der Brustdrüsen steuern. Es sind die gleichen Rezeptoren, die durch Hormoneinfluss auch das Wachstum von Tumorzellen bewirken können.
Frauen, die aufgrund von Beschwerden in den Wechseljahren mehr als fünf Jahre eine Hormonersatztherapie machen, gelten bis zum Absetzen der Hormone als stärker gefährdet. Besonders kritisch werden Kombinationspräparate aus Östrogen und Gestagen gesehen. Weiterhin haben Frauen, bei denen die Regelblutung schon relativ früh eingesetzt hat – ebenso wie solche, die spät in die Wechseljahre eintreten –, ein allgemein erhöhtes Brustkrebsrisiko. Umgekehrt gelten Frauen als weniger gefährdet, wenn bei ihnen die von Menstruationszyklen durchzogene Lebenszeit kürzer war.
Aus den geschilderten hormonell bedingten Gründen gilt weiterhin Kinderlosigkeit als Risikofaktor. Daneben zeigen Studien, dass Unfruchtbarkeit bei Frauen „ein relevantes Risiko“ für eine Brustkrebserkrankung darstellt.4,5
Der Hormonzusammenhang spielt auch bei männlichen Betroffenen eine Rolle. Diese haben zumeist Übergewicht – bei ihnen produziert der Körper aufgrund des vermehrten Fettgewebes mehr Östrogen.
Ungesunder Lebensstil (vor allem Rauchen)
Generell erkranken Übergewichtige häufiger an Brustkrebs als Normalgewichtige. Das Mehrgewicht erhöht im Fall einer erfolgten Behandlung auch das Risiko, dass der Krebs zurückkehrt. Daneben gelten auch Diabetes mellitus Typ 2, eine häufig ebenso von Übergewicht begünstigte Stoffwechselkrankheit, sowie Bewegungsmangel und eine ungesunde Ernährung als Risikofaktoren. Besonders schädlich scheinen tierische Fette zu sein, da sie den Östrogenspiegel der Konsumierenden erhöhen.
Studien zeigen, dass Rauchen zur Entstehung von Brustkrebs beiträgt. Dabei erhöhte sich demnach das Erkrankungsrisiko mit der Menge der im Verlauf des Lebens gerauchten Zigaretten sowie mit einer langen Rauchdauer und ganz besonders, wenn Frauen das ungesunde Laster in einem jungen Alter aufgenommen haben.6 Auch Alkoholkonsum gilt als Faktor, der das Risiko erhöht.
Genetische Veranlagung
Rund 20 Prozent der Frauen, die an einem Mammakarzinom erkranken, haben vermehrt Brustkrebsfälle in der Familie. So ist es im Leitlinienprogramm Onkologie nachzulesen (s. u. bei „Sonstige Quellen“). Man geht davon aus, dass Frauen mit einer familiären Vorgeschichte von Brust- sowie Eierstockkrebs sogenannte „Brustkrebs-Gene“ in sich tragen.7 Zu deren bekanntesten Vertretern gehören BRCA 1 und 2. Ein bekannterer solcher Fall ist der von Hollywood-Star Angelina Jolie, bei der die Mutation BRCA-1 festgestellt wurde. Zur Vorsorge, nicht eines Tages an Brustkrebs zu erkranken, ließ sie sich vor einigen Jahren beide Brüste entfernen.
Beim ersten Bild-Frauengesundheitsgipfel erklärt Prof. Rita Schmutzler, Direktorin des Zentrums Familiärer Brust- und Eierstockkrebs der Universitätsklinik Köln und Koordinatorin des Deutschen Konsortiums Familiärer Brust- und Eierstockkrebs dazu: „Ganz lange hat man gedacht, diese Genmutationen seien etwas ganz Seltenes – mittlerweile weiß man, wie häufig es wirklich ist.“
Auch interessant: Ist Brustkrebs vererbbar? Experte klärt über Risiko-Gene auf
Vorsorge von Brustkrebs
Zur Prävention bzw. Vorsorge von Brustkrebs empfiehlt es sich, die beeinflussbaren Risikofaktoren zu reduzieren. Hierzu gehört etwa der Abbau von starkem Übergewicht. Ratsam sind Alkoholabstinenz bzw. lediglich moderater Alkoholkonsum sowie der Verzicht auf Tabak. Auch sollten Wurst und vergleichbare Produkte, die reich an tierischen Fetten sind, lediglich in Maßen konsumiert werden. Stattdessen raten Experten zu einer mediterranen Ernährung. Diese setzt sich verstärkt aus frischem Obst, Gemüse und Salat sowie Nüssen und hochwertigen Pflanzenölen zusammen; Fisch und Fleisch werden eher in kleinen Mengen verzehrt.
Als besonders bedeutend zur Vorsorge von Brustkrebs gilt Bewegung – und übrigens auch zur Nachsorge, wie Studien zeigen. Demnach sind Genesene, wenn sie regelmäßig körperlicher Aktivität nachgehen, am wenigsten gefährdet, wieder zu erkranken. Gewohnheitsmäßige Bewegung soll außerdem das Sterberisiko im Fall einer aktiven Erkrankung senken.8
Regelmäßig abtasten (lassen) – auch zu Hause
Die gesetzlichen Krankenkassen übernehmen für ihre Mitglieder in verschiedenen Altersstufen eine Reihe von Gesundheits-Check-ups. Hierzu gehört bei Frauen neben der gynäkologischen Untersuchung auf Gebärmutterhalskrebs ab dem 30. Lebensjahr auch zur Vorsorge von Brustkrebs das Abtasten der Brust sowie der umliegenden Lymphknoten. Denn bei einer Erkrankung an Brustkrebs gehen einzelne Zellen vom Ursprungstumor ab. Diese gelangen, wie oben erklärt, zum Abtransport in die Lymphbahnen und verbleiben dann bis auf Weiteres in einem nahegelegenen Lymphknoten. Das würde man beim Abtasten spüren – an einer kleinen Schwellung.
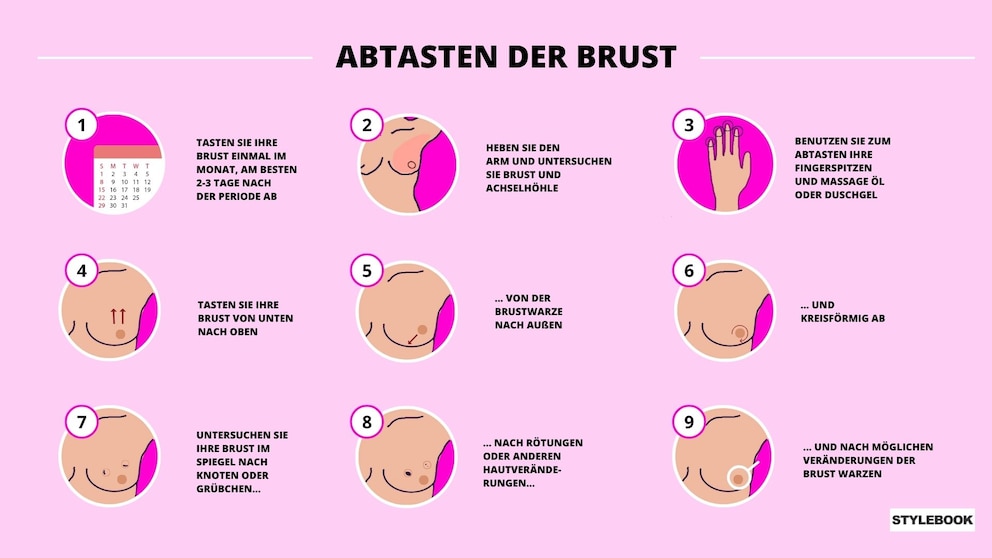
Es ist sehr sinnvoll, dass Frauen sich regelmäßig selbst auf Auffälligkeiten abtasten. Das erhöht die Wahrscheinlichkeit einer Früherkennung maßgeblich. Tatsächlich werden die meisten Brusttumore durch die Betroffenen selbst (und zufällig) entdeckt. Die Selbstuntersuchung sollte bei guten Lichtverhältnissen erfolgen. Tasten Sie dabei jeden einzelnen Teil der Brust ab. Man geht am besten systematisch vor, um keine Stelle zu vergessen. Man sollte ein Gefühl dafür bekommen, wie sich die Brust direkt im Bereich unter der Haut sowie durch intensivere Druckeinwirkung in tieferen Ebenen anfühlt. Das Abtasten sollte auf die Achselhöhlen und zum Schluss auf die Brustwarzen ausgeweitet werden. Wenn Einsenkungen wahrgenommen werden oder Flüssigkeit aus der Brustwarze tritt, sollte dies zeitnah mit einem Arzt abgeklärt werden.9
Auch interessant: Künstliche Intelligenz entdeckt Brustkrebs – vier Jahre, bevor er ausbrach
Mammographie
Eine Mammographie, also eine Röntgenuntersuchung der Brust, zahlen die Kassen für ihre Versicherten ab dem 50. bis zum erst 69. Lebensjahr. Am 1. Juli 2024 wird Altersgrenze auf 75 Jahre erhöht. Als individuelle Gesundheitsleistung (IGeL) ist die Untersuchungsmethode „aus strahlenschutzrechtlichen Gründen und aufgrund des Fehlens qualitätssichernder Rahmenbedingungen“ nicht zulässig, kann man dazu beim Bundesministerium für Gesundheit nachlesen.12
Die Prozedur gilt als etwas unangenehm. Denn dabei wird die Brust fest zwischen zwei Schallwellen erzeugende Kunststoffplatten gedrückt. Doch dabei entsteht ein sehr genaues Bild des Gewebes. Selbst sehr kleine Tumore in einem noch frühen Stadium sind dadurch gut sichtbar, was die Heilungschancen verbessert und zudem auch eine möglichst schonende Behandlung ermöglicht.
Sonographie
Bei der Ultraschalluntersuchung (Sonographie) fährt der Arzt mit dem Ultraschallkopf über die Brust der Patientin und erhält über dieses bildgebende Verfahren Ansichten von den im Körperinneren befindlichen Strukturen. Knochen etwa erscheinen Weiß, flüssigkeitshaltige Strukturen dagegen heller und andersartiges Gewebe in verschiedenen Graustufen. Ärzte können anhand der Durchblutungsmuster von dargestelltem Gewebe meist relativ gut einschätzen, ob es sich um etwas Gutartiges oder Bösartiges handelt.
Die Mammographie gilt in der Regel als die zuverlässigere Untersuchungsmethode zur Vorsorge. Jedoch erzeugt sie bei Patientinnen mit einem sehr dichten, festen Brustgewebe nicht immer gut erkennbare Bilder. In dem Fall ist die Sonographie eine sinnvolle ergänzende Maßnahme.
Würde bei den Vorsorgeuntersuchungen der Verdacht von Brustkrebs aufkommen, wäre der nächste Schritt zwecks Abklärung eine Gewebsuntersuchung (Biopsie).

Künstliche Intelligenz entdeckt Brustkrebs – vier Jahre, bevor er ausbrach

Brustkrebs erkennen – Untersuchung, Diagnose und Stadien

Mögliche Symptome von Brustkrebs und sinnvolle nächste Schritte
Quellen
- 1. Wie häufig ist Brustkrebs?, Deutsche Krebsgesellschaft
- 2. Fakten über Brustkrebs, Pink Ribbon Deutschland
- 3. Mammakarzinom (Brustkrebs), Gelbe Liste
- 4. M. Andarieh, M. Delavar, D. Moslemi (et. al.) 2019, Infertility as a risk factor for breast cancer: Results from a hospital-based case-control study, National Library of Medicine (NIH)
- 5.L. Farland , S. Wang, J. Rich-Edwards (et. al.) 2023, History of infertility and risk of breast cancer: a prospective cohort study, National Library of Medicine (NIH)
- 6. K. Johnson, A. Miller, N. Collishaw (et. al.) 2009, Active smoking and secondhand smoke increase breast cancer risk: the report of the Canadian Expert Panel on Tobacco Smoke and Breast Cancer Risk, BMJ Journals Tobacco Control
- 7. N. Petrucelli, M. Daly, T. Pal, 1998 (Last Revision 2022), BRCA1- and BRCA2-Associated Hereditary Breast and Ovarian Cancer, National Library of Medicine (NIH)
- 8. N. Davies, L. Batehup, R. Thomas (2011), The role of diet and physical activity in breast, colorectal, and prostate cancer survivorship: a review of the literature, British Journal of Cancer (BJC)
- 9. Brustkrebs – Selbstuntersuchung der Brust, Deutsche Krebsgesellschaft
- 10. Bundesministerium für Gesundheit und Kooperationsgemeinschaft Mammographie. Zehn Fragen und Antworten zum Mammographie-Screening-Programm
- 11. European breast cancer guidelines: Screening ages and frequencies
- 12. Bundesministerium für Gesundheit: „Mammographie-Screening“ (aufgerufen am 15.03.2024)
Sonstige Quellen
- Interdisziplinäre S3-Leitlinie für die Früherkennung, Diagnostik, Therapie und Nachsorge des Mammakarzinoms, Leitlinienprogramm Onkologie

